Primera Visita
Durante la primera visita se hará una evaluación completa de cada caso y se establecerán los caminos o tratamientos requeridos para solucionar su problema de fertilidad.
Hoy en día 9 de 10 parejas encuentran solución a su problema gracias a la Reproducción Asistida.

La primera visita a nuestro centro, el médico realizará su historia clínica, destacando los antecedentes ginecológicos, quirúrgicos y reproductivos, así como los tratamientos que haya recibído.
Así mismo, revisará los exámenes hechos anteriormente y el resultado de los tratamientos de fertilidad realizados en otros centros, si los hubiere. Es posible que la consulta se complemente con una exploración y una ecografía ginecológica. El médico podrá determinar además las pruebas adicionales que considere convenientes.
Si se cuenta con toda la información necesaria, el médico planteará el tratamiento de fertilidad a realizar, y le prescribirá la medicación necesaria. De lo contrario, le solicitará las posibles pruebas complementarias.
El objetivo de esta primera consulta es establecer posibles causas y planificar el tratamiento de fertilidad más apropiado a su caso.
Sería conveniente traer todos los documentos (análisis, pruebas, informes médicos, etc.) que pudieran tener interés reproductivo, incluso puede remitirnos previamente dichos documentos de forma electrónica (vía email o WhatsApp) para tenerlos listos en su historia clínica en el momento de su primera entrevista con el ginecólogo.
En cualquier caso, si le resulta difícil disponer de los documentos, no demore la visita puesto que con la entrevista se podrá hacer una valoración adecuada y confirmar si son absolutamente necesarios o prescindibles.
Es posible que el día de la primera visita se le solicite un espermatograma para valorar su semen. Este examen es necesario para que el médico pueda realizar un diagnóstico apropiado. Aunque ya lo tenga realizado previamente, necesitamos que se realice en nuestro centro, ya que el resultado del mismo puede variar en función del procedimiento que se utilice y la experiencia de quién analiza la muestra. Existen ciertas condiciones para realizar este estudio que están especificadas en la orden que se le entregará.
Cuando acudir a la consulta por fertilidad
Requieren ingresar a evaluación aquellas parejas que no logran un embarazo después de 12 meses o más de relaciones sexuales regulares sin protección anticonceptiva (según recomendación de la ASRM 2015 del inglés American Society for Reproductive Medicine). Dado que aproximadamente el 85% de las parejas pueden lograr un embarazo dentro de ese intervalo de tiempo sin asistencia médica, la evaluación puede estar indicada en hasta un 15% de las parejas.
No obstante, se justifica una evaluación temprana, es decir después de solo 6 meses de intentos infructuosos para concebir en los siguientes casos:
- Mujeres con edades más avanzadas (mayores de 35 años)
- Historia de alteraciones menstruales, con ciclos irregulares, de intervalos muy cortos (< 21 días) o muy largos (> 35 días)
- Enfermedad de los órganos reproductores conocida o sospechada, así como estadios moderados o graves de la endometriosis
- Sub fertilidad masculina conocida o sospechada


Causas de los problemas reproductivos
La problemas de fertilidad de la pareja requiere de un estudio de ambos miembros. Las causas más frecuentes en la mujer son las alteraciones de la ovulación y las alteraciones anatómicas de las trompas de Falopio por lesiones inflamatorias u obstrucciones. Afecciones a nivel del canal del cuello uterino y sus secreciones (flujo) pueden ser también causa, al impedir el pasaje adecuado de los espermatozoides hacia el interior del útero. Otras causas también comunes son, por ejemplo, la endometriosis y ciertos problemas hormonales e inmunológicos.
Por otro lado, en el hombre las alteraciones de la fertilidad pueden deberse a una amplia variedad de trastornos, que pueden originar no solo una disminución en la cantidad de los espermatozoides, sino también a alteraciones en la calidad y funcionalidad de los mismos. Además, es necesario que exista una anatomía reproductiva íntegra y una función sexual normal. En las causas masculina pueden intervenir desde factores hormonales, genéticos, inmunológicos o inflamatorios hasta alteraciones a nivel de los procesos moleculares que regulan la función y capacidad de fertilización del espermatozoide. Hoy sabemos que un tercio de los casos, proviene de causas masculinas, por lo que la evaluación conjunta de la pareja es fundamental para obtener un diagnóstico adecuado.
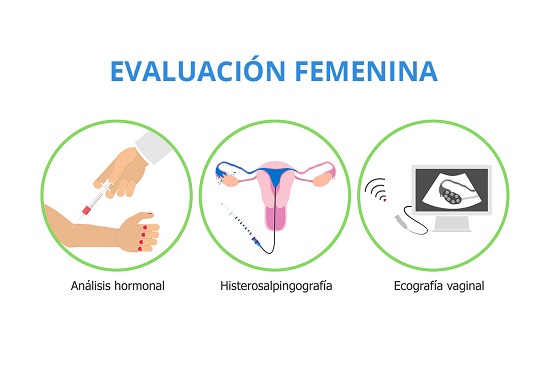
Evaluación Femenina
El estudio de la fertilidad femenina es personalizado. No se pueden solicitar los mismos estudios a todas las mujeres con problemas reproductivos. Luego de una larga entrevista y atendiendo a las características personales, el médico determinará que pruebas serán necesarias realizar.
Como parte de la evaluación de la mujer debemos realizar una historia clínica y un examen físico. Además, se deberán incluir algunas pruebas básicas como son:
Un examen hormonal. Que incluye a las hormonas que regulan la función ovulatoria y la evaluación de la reserva ovárica.
Una ecografía ginecológica transvaginal de alta resolución. La cual nos permitirá evaluar detalladamente al útero, los ovarios y la pelvis. Es esencial para evaluar la reserva ovárica, conocer anomalías y malformaciones uterinas, presencia de tumores y quistes tanto en el útero, como en los ovarios.
La histerosalpingografía digital. Este estudio, que en algunas ocasiones se puede necesitar, permite valorar la permeabilidad de las trompas de Falopio. La ventaja de su digitalización permite reducir al mínimo la exposición por rayos X y las incomodidades.
El estudio básico de fertilidad puede ya encontrar la o las causas del problema, pero es habitual que deban hacerse exámenes complementarios, dependiendo de cada caso particular. Estos exámenes que no se realizan de forma rutinaria a todos los pacientes pueden incluir: un examen hormonal ampliado, estudios inmunológicos y genéticos, y una endoscopía uterina (histeroscopía)
En la visita siguiente, cuando se entrega el informe de las pruebas, el ginecólogo explica los resultados detalladamente y de forma comprensible. Al mismo tiempo, le informa de todas las alternativas de tratamiento que puedan ser razonables en su caso. En esa visita y tras conocer también la opinión de los pacientes se diseña la estrategia a seguir.
En la gran mayoría de los casos, la programación del tratamiento es instantánea comenzando éste en el siguiente ciclo de la mujer si fuera su deseo.


Evaluación Masculina
El 30 al 40% de las causas de problemas de fertilidad radican en el varón. En la actualidad existen una variedad de tratamientos que podrían evitar recurrir a un banco de semen.
La entrevista con el especialista es parte fundamental del estudio masculino, y se investigará: antecedentes familiares de infertilidad, fertilidad previa, ocupación, exposiciones a gonadotoxinas (incluidas toxinas ambientales, químicas y el calor), hallazgos previos del análisis seminal, etc.
La exploración física podría ser importante en varones con alteraciones seminales o problemas funcionales. El andrólogo nos recomendará la mejor técnica para optimizar los resultados de un tratamiento de reproducción asistida o incluso sin necesidad de recurrir a este tipo de tratamientos.
El estudio básico del semen o espermatograma es una prueba sencilla e indispensable para estudiar la fertilidad del varón. Es muy fácil de realizar y nos brinda información útil para orientar el tratamiento y solicitar otras pruebas complementarias. El espermatograma evalúa una serie de parámetros (volumen, concentración, motilidad, morfología, entre otras) que permiten la correcta toma de decisiones y la elección del mejor tratamiento de reproducción asistida (TRA). Este análisis en complemento con otras pruebas diagnósticas brinda una visión más amplia de la capacidad reproductiva del varón.
Estudios hormonales, cromosómicos y genéticos en sangre y muestra seminal (FSH, testosterona, prolactina, pruebas de función tiroidea, fragmentación de ADN espermático, test oxidativo, etc.), completarían al espermatograma en el caso de que fuera necesario.
Estudio de la falla de implantación recurrente
Se denomina fallo de implantación recurrente (FIR) a la no consecución del embarazo luego de ciclos consecutivos de fecundación in vitro (FIV) en mujeres menores de 40 años, engloba tanto a aquellas pacientes que no gestan como aquellas que lo hacen, pero sufren un aborto temprano.
El proceso de implantación se divide en dos periodos: un período preimplantatorio, durante el cual ocurre la preparación del endometrio, la preparación del embrión y la aposición; y un período implantatorio.
La implantación embrionaria es un proceso complejo y a su vez fundamental para conseguir un embarazo exitoso. Hay que tener en cuenta que en la naturaleza humana sólo uno de cada cuatro embriones consigue una correcta implantación, por lo que se trata de un proceso delicado que puede presentar muchos fallos.
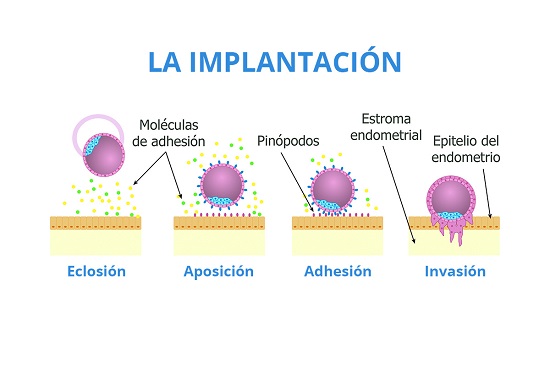
Para conseguir la implantación embrionaria hace falta que exista un embrión apto, un endometrio receptivo y que ambas partes tengan una integración adecuada. Cuando después de dos o más ciclos de FIV, con al menos dos embriones de buena calidad en cada ciclo, no se consigue una gestación, hablamos de fallos de implantación.
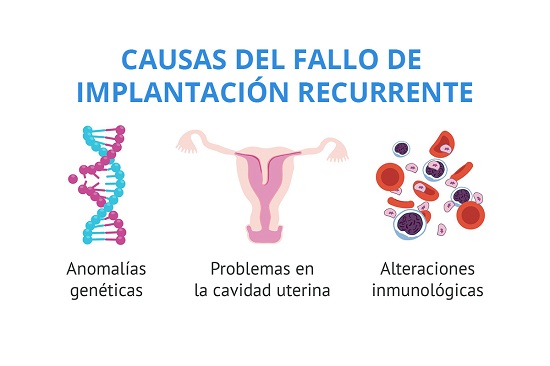
Existen diferentes problemas relacionados con el fallo de la implantación como son embrionarias, uterinas o bien sistémicas. Estos fallos se producen por varios motivos y pueden ser considerados abortos muy tempranos. De hecho, en estas situaciones se suelen seguir estudios y procedimientos similares a los que se llevan a cabo en casos de abortos de repetición.
No obstante, en los últimos años se han hecho grandes progresos en este campo. Un estudio correcto del fallo embrionario de implantación requiere una evaluación multidisciplinaria y especializada; por ello en CERAS contamos con amplia experiencia en el manejo de esta problemática y con una unidad especializada en inmunología de la reproducción.
Existen diferentes problemas relacionados con el FIR, ya sea asociado con el embrión, con el útero materno o con enfermedades sistémicas.
Asociadas al embrión
Se deben principalmente a alteraciones genéticas en el embrión o en los gametos provenientes de los padres, es decir, el óvulo o el espermatozoide.
También hay embriones con alteraciones de la zona pelúcida (ZP), lo cual les impide realizar la eclosión para romperla y desprenderse de ella en la implantación. La ZP es la capa externa compuesta por glicoproteínas que rodea al óvulo y al embrión después de la fecundación.
Asociadas al útero
Existen factores que disminuyen la receptividad endometrial, por citar algunos:
- Infecciones crónicas asintomáticas del endometrio (endometritis crónica).
- Microbiota (población de bacterias) inadecuada en cavidad uterina.
- Alteraciones endocavitarias como los pólipos, tabiques o adherencias.
- Anomalías en la ventana de implantación, como su desplazamiento antes o después de los 6-7 días post-fecundación.
Causas sistémicas
En ocasiones los problemas provienen de alteraciones en el funcionamiento de sistemas no relacionados con el aparato reproductor, como por ejemplo:
- Trombofilias: alteraciones en los procesos de coagulación.
- Trastornos del sistema inmunológico: rechazo del embrión por identificarlo como un cuerpo extraño.
- Alteraciones hormonales (endocrinopatías).
Los posibles tratamientos o formas de abordar los FIR se enumeran a continuación:
Test genético preimplantacional para aneuploidías (PGT-A) : se utiliza para la detección de aneuploidías, analizando la composición cromosómica de los embriones antes de ser transferidos.
Tratamiento de la trombofilia: en las mujeres con diagnóstico de trombofilia (genética o autoinmune), un tratamiento con aspirina y heparina de bajo peso molecular (anticoagulantes) resulta muy efectivo. Éste debe prescribirse desde antes del embarazo o transferencia embrionaria en caso de FIV, hasta el nacimiento del bebé.
Test de receptividad endometrial (TRE): es un método de diagnóstico molecular que permite estudiar la expresión de un conjunto de genes estrechamente relacionados con el estado del endometrio. Por tanto, nos da información de su receptividad en el momento en que se hace la biopsia endometrial para su análisis. En otras palabras, nos informa acerca de la habilidad del endometrio para “acoger” al embrión. Además, esta técnica permite localizar si ha habido desplazamiento de la “ventana de implantación” y nos indica cuando el endometrio está más receptivo para el embrión y por tanto el mejor momento para realizar la transferencia del mismo.
Tratamientos inmunológicos: la inmunología es uno de los pilares fisiológicos para la consecución del embarazo, ya que de su correcto equilibrio depende el éxito del embarazo. La tolerancia o el rechazo del sistema inmunitario condicionan la implantación. Con la Inmunología reproductiva intentamos encontrar aquellos factores involucrados en las primeras etapas del embarazo para modificarlos en la medida necesaria y ofrecer una solución a cada caso de forma individualizada.
Estudio de la microbiota endometrial: estudios han confirmado la existencia de un microbioma (población de microorganismos) endometrial, y han puesto de manifiesto que la alteración en la población de bacterias de la cavidad uterina está asociada a bajos resultados en pacientes sometidas a tratamientos de reproducción asistida. Un endometrio sano y receptivo se caracteriza por una población bacteriana donde predominan los Lactobacilos. Mediante técnicas de biología molecular (secuenciación masiva) es posible estudiar y hacer un perfil microbiano completo del endometrio. Así un tratamiento a base de probióticos y antibióticos se indica en caso de una microbiota endometrial anormal caracterizado por un elevado porcentaje de bacterias patógenas o disbióticas.
Tratamiento de la endometritis crónica (EC): La EC es una inflamación persistente del endometrio, causada por una infección uterina provocada por bacterias patógenas. Generalmente es asintomática y los métodos habituales de diagnóstico (histología, histeroscopía y cultivo microbiano) no son eficaces, por lo que la enfermedad suele pasar desapercibida a pesar de que afecta aproximadamente al 30% de las pacientes infértiles, y puede llegar al 66% de las pacientes con Fallo de Implantación Recurrente y Aborto de Repetición. El análisis molecular de la EC detecta bacterias que de manera frecuente la causan (Enterococos, Enterobacterias, Estreptococos, Clamidia, Neiseeria, etc.). De esta manera, se puede indicar un tratamiento con antibióticos y probióticos adecuados para cada paciente.
Tratamiento endocrinológico: un entorno endocrino favorable favorece la implantación del embrión. Por lo tanto, el estudio integral de aquellas hormonas que intervienen en el proceso reproductivo y el tratamiento adecuado de las endocrinopatías crearán un ambiente propicio para la anidación del embrión.
